先生があなたに伝えたいこと
【中村 吉秀】高齢社会において重要なことは、自分で歩くことができる「健康寿命」です。変形性股関節症、変形性膝関節症の治療や手術は、健康寿命の獲得につながります。
人工関節の進化と耐用年数
Q. 今回は人工股関節と人工膝関節についてお伺いします。最初に、人工関節に至る主な疾患について教えてください。
A. まず、人工股関節の対象となる代表的疾患は、変形性股関節症です。日本では股関節の形成不全や、従来、先天性股関節脱臼と呼ばれていた疾患の既往のある方が多いのですが、近年では高齢化に伴い、このような遺伝的背景がない変形性股関節症も増えています。また大腿骨頸部骨折(だいたいこつけいぶこっせつ)や大腿骨頭壊死症(だいたいこっとうえししょう)もその対象です。膝関節の方は加齢によるものがほとんどです。以前はリウマチから人工関節に至ることも多かったのですが、今では薬でかなり改善されるようになり、人工関節に至る症例は少なくなっています。
Q. 股関節の形成不全、先天性股関節脱臼は、どちらも遺伝の要素があるということでしょうか?
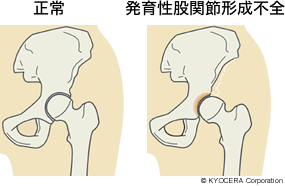 A. 明確な遺伝子は特定されていませんが、割合として家族内発生が多いです。整理しておきますと、股関節の形成不全といわゆる先天性股関節脱臼は別のものではなく、大きくはひとくくりの疾患です。形成不全が背景にあって、脱臼が生じてしまうこともあります。生まれながらに外れたり戻ったりしている場合もあれば、生まれたときに外れていなくても乳児期に外れてしまう場合もあります。そういうことで現在では、両方を合わせて「発育性股関節形成不全」と呼ぶようになりました。疾患の傾向としては女児に多くて、しばしば同一家系内に頻発します。
A. 明確な遺伝子は特定されていませんが、割合として家族内発生が多いです。整理しておきますと、股関節の形成不全といわゆる先天性股関節脱臼は別のものではなく、大きくはひとくくりの疾患です。形成不全が背景にあって、脱臼が生じてしまうこともあります。生まれながらに外れたり戻ったりしている場合もあれば、生まれたときに外れていなくても乳児期に外れてしまう場合もあります。そういうことで現在では、両方を合わせて「発育性股関節形成不全」と呼ぶようになりました。疾患の傾向としては女児に多くて、しばしば同一家系内に頻発します。
Q. 股関節の形成不全とはどういう状態をいうのですか?
 A. 主に股関節の屋根側にあたる臼蓋が浅いという状態です。以前は先天性臼蓋形成不全とも呼ばれていましたが、実際には大腿骨近位部(だいたいこつきんいぶ)の形が悪いケースもありますし、成長の過程で発育が進まないケースもあります。子どもの頃に脱臼まではしなかったとしても形成不全が残り、一生涯にわたって股関節が保って(もって)くれない可能性もあります。そのため股関節が不安定になり、余計な負担がかかって軟骨がすり減り、やがて変形性股関節症に至るということが多くなります。
A. 主に股関節の屋根側にあたる臼蓋が浅いという状態です。以前は先天性臼蓋形成不全とも呼ばれていましたが、実際には大腿骨近位部(だいたいこつきんいぶ)の形が悪いケースもありますし、成長の過程で発育が進まないケースもあります。子どもの頃に脱臼まではしなかったとしても形成不全が残り、一生涯にわたって股関節が保って(もって)くれない可能性もあります。そのため股関節が不安定になり、余計な負担がかかって軟骨がすり減り、やがて変形性股関節症に至るということが多くなります。
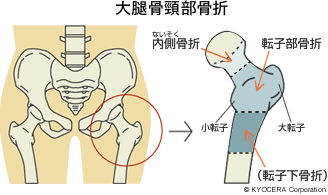
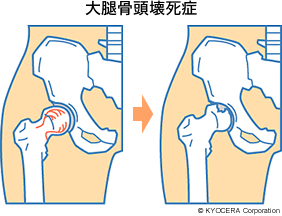
Q. よくわかりました。参考までに、大腿骨頸部骨折や大腿骨頭壊死症の原因についても教えていただけますか?
A. 大腿骨頸部骨折は、高齢者で特に女性は骨粗鬆症を背景にして、転倒など比較的軽微な外傷で起こることがあります。大腿骨頭壊死も外傷によって引き起こされることはありますが、疾患として重要なのは特発性(とくはつせい)といって、明確な原因がなく引き起こされる壊死です。ステロイドの多量投与やアルコールの過量摂取に起因することがわかってはいますが、そのメカニズムは明確にはなってはいません。
Q. それらの疾患の治療としては、やはり手術になるのでしょうか?
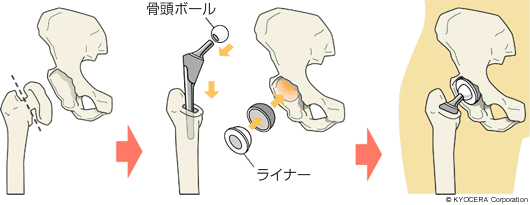
A. 変形性関節症、関節リウマチについては、まずは保存療法です。薬物療法、理学療法、体操指導を含めた運動療法などです。大腿骨頭壊死症もまず保存療法から、ということになります。ですが大腿骨頸部骨折では、ほぼ全例が手術適応となります。この術式には、全人工股関節置換術(THA)と、折れてしまっている大腿骨側のみ人工物にする人工骨頭置換術(BHA)があります。技術的に若干難しいとしても、THAのほうがほぼ確実に疼痛(とうつう)が取れ、長期成績も僅かながら良好なので私はTHAを選択することが多いです。
![]()
![]()
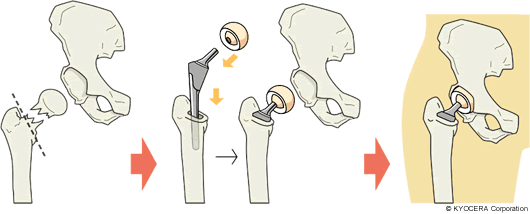
Q. では、変形性関節症において人工関節手術を選択するタイミングについて教えてください。
A. 最も重要視するのは患者さんが覚える痛みです。レントゲンなどの画像情報で変性や変形が顕著であっても痛みがさほどないという患者さんには、無理に手術を勧めません。私が個人的に患者さんによくお話しすることの一つに、「原則として、人工関節手術は手遅れになるとできないということはない」というのがあります。一方で、痛みを我慢して本来自分のやりたいことができない、行きたい所に行けない、仕事の遂行が難しい...というような方には、早めの手術をお勧めしています。痛くて動けないとなると、高齢の方であればあるほど心肺機能も衰えますし、家に引きこもりがちになってしまいます。
Q. 人工関節手術が手遅れになることはないとは、具体的にどういうことでしょうか?
 A. 悪くなった部分を人工のパーツに取り換えるので、例えれば入れ歯と同じです。虫歯が進んでしまうと、入れ歯にできないということはありませんよね。ただ、手遅れにならないといっても、当然痛みを感じる期間は長くなります。さらに、痛みの期間が長くなればなる程、筋委縮などで筋肉の衰えが進んでいくこともあるので、早い時期の手術に比べると可動域(かどういき:関節を動かすことができる角度)などが若干落ちることもあります。
A. 悪くなった部分を人工のパーツに取り換えるので、例えれば入れ歯と同じです。虫歯が進んでしまうと、入れ歯にできないということはありませんよね。ただ、手遅れにならないといっても、当然痛みを感じる期間は長くなります。さらに、痛みの期間が長くなればなる程、筋委縮などで筋肉の衰えが進んでいくこともあるので、早い時期の手術に比べると可動域(かどういき:関節を動かすことができる角度)などが若干落ちることもあります。
手術の時期は患者さんそれぞれの状態や状況で、適切なタイミングをみることが大切です。人工関節は股関節も膝関節もその多くが20年以上保つといわれている時代ですから、昔に比べますと比較的若い方にも手術が行えるようになり、そのタイミングに合わせて手術が行えるようになりました。
Q. 人工関節の耐用年数が延びると、高齢の方なら入れ換えなしの一度の手術で済む可能性も高いですね。
 A. はい。もし再置換(さいちかん:人工関節を入れ換えること)手術になったとしても、その手技が進歩していますので、技術的なハードルはかなり低くなっています。そのこともあって、若い年代にも行いやすい手術になってきました。また、股関節の場合ですと、定期的にきちんと検診を受けていただければ、摺動面(しゅうどうめん:人工関節の骨頭ボールとライナーがこすれ合う面)の部品だけを取り換えて済むことも多いのです。
A. はい。もし再置換(さいちかん:人工関節を入れ換えること)手術になったとしても、その手技が進歩していますので、技術的なハードルはかなり低くなっています。そのこともあって、若い年代にも行いやすい手術になってきました。また、股関節の場合ですと、定期的にきちんと検診を受けていただければ、摺動面(しゅうどうめん:人工関節の骨頭ボールとライナーがこすれ合う面)の部品だけを取り換えて済むことも多いのです。
Q. ありがとうございました。耐用年数の向上は、人工関節の性能が向上したということでしょうか?
A. テクノロジーの分野では素材の進歩が大きいです。人工関節は摺動面を持つものなので摩耗を完全に回避することはできないのですが、それを最小限にするために、ポリエチレンやセラミックの改良・開発が進み、耐摩耗性が飛躍的に向上しました。摩耗するとなぜいけないかというと、人工関節の破壊につながるだけでなく、摩耗粉(まもうふん)によって骨が融解し、骨と人工関節の固定が破たんしてしまう現象が起こるからです。そのため、摩耗を低減させることが人工関節の長期成績を良好にすることにつながっているのです。より正確な手術を行うことも摩耗を少なくする助けになりますが、耐用年数をより延ばすのは、外科医だけではコントロールできるものではありません。また患者さんには長期にわたって検診を受けに来ていただくことで、再置換術のタイミングを逃さないことが重要だと思います。
さらに人工股関節では、摩耗しにくくなったことで摺動面のポリエチレンを薄くすることができるようになりました。より大きな骨頭ボールが使えるようになったことで、ジャンピングディスタンス(下図参照)を大きくでき、脱臼のリスクも低減しました。
![]()
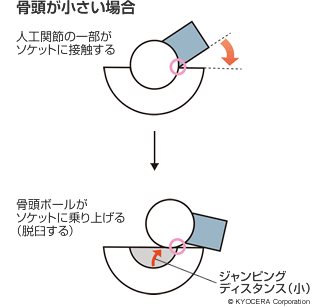
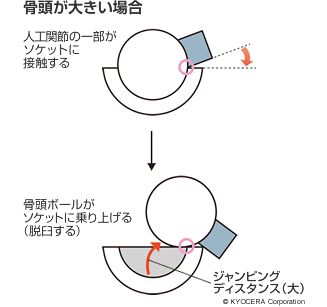
Q. 素材の進歩は大きなメリットを生んでいるのですね。デザイン面の進歩というのもあるのですか?
A. 摺動面の形状については行き着くところまできているかなと思います。ほかには、たとえば人工股関節については再置換を見据えて、人工関節を取り除いたときに少しでも骨の量を温存できる形状のものが登場しています。特に股関節の大腿骨は、インプラントを入れることで周囲の骨が委縮する現象がみられ、これはインプラントの形状に大きく影響を受けます。
Q. 日本人と欧米人では関節の大きさや形状が違ったり、人工関節に求められることが違ったりするのでしょうか?
 A. それはあります。サイズだけならバリエーションを増やせばよいのですが、関節の形状が違う場合、外国のものをそのまま持ってくれば良いというわけではありません。たとえば股関節の場合、欧米人は骨頭ボールの中心の位置に対して、大転子の位置が低い人が多く、日本人は高い人が多いのです。また先ほど説明したように、日本人は股関節の形成不全の方が多いということもあります。日本の人工関節メーカーが日本人の体形に合わせたものを開発しています。われわれ外科医はできるだけ理想に近い股関節にするために、海外製や国内製のいろいろな選択肢から、自分の知識や経験に基づいて患者さんに適した人工関節を選択することが重要だと考えています。
A. それはあります。サイズだけならバリエーションを増やせばよいのですが、関節の形状が違う場合、外国のものをそのまま持ってくれば良いというわけではありません。たとえば股関節の場合、欧米人は骨頭ボールの中心の位置に対して、大転子の位置が低い人が多く、日本人は高い人が多いのです。また先ほど説明したように、日本人は股関節の形成不全の方が多いということもあります。日本の人工関節メーカーが日本人の体形に合わせたものを開発しています。われわれ外科医はできるだけ理想に近い股関節にするために、海外製や国内製のいろいろな選択肢から、自分の知識や経験に基づいて患者さんに適した人工関節を選択することが重要だと考えています。
Q. 膝関節についてはどうでしょうか?
A. 日本人の方が小さいですから、日本人に合うサイズ、そのサイズでいろいろなバリエーションが必要なので、日本人向けに特化した人工膝関節が理想です。さらに、日本人は床に座る生活習慣がありますから、膝が曲がる角度は深いほうが便利です。実際、こういった人工膝関節もすでに開発されていますが、日本の人工関節メーカーさんにはこれからも継続的に期待したいですね。
ナビゲーション人工関節について
Q. 実際の手術でも新しい技術が使われているのでしょうか?
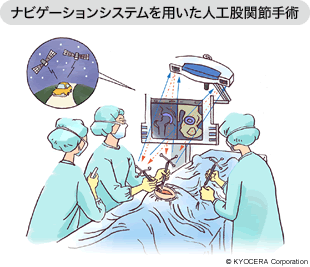 A. 当院ではナビゲーションシステムを導入しています。これはコンピュータによる手術支援システムで、術前の計画通りにカーナビのように手術器具や人工関節を画面上で導き、正確な位置や角度に設置するのに大変有効なものです。特に人工股関節では正確な位置や角度に設置することで脱臼のリスクの低減にもつながります。
A. 当院ではナビゲーションシステムを導入しています。これはコンピュータによる手術支援システムで、術前の計画通りにカーナビのように手術器具や人工関節を画面上で導き、正確な位置や角度に設置するのに大変有効なものです。特に人工股関節では正確な位置や角度に設置することで脱臼のリスクの低減にもつながります。
またこれは稀な例ですが、特に変形が著明な方には、3Dプリンターを用いた患部の模型を作ることで、より高度な手術シミュレーションを行うことが可能になりました。
ここで大切なのは、術者の知識の集積と技術的な安定があってこその、手術支援システムだということです。それがあって初めてナビゲーションを有効に使え、手術の精度が増すのです。
Q. 膝関節手術においても手術支援システムの期待は大きいですか?
 A. 人工膝関節を長期に安定させるためには、筋肉や腱などの膝関節の軟部組織のバランスが重要です。より理想的な組織のバランスを獲得するひとつの手助けになろうかと思います。
A. 人工膝関節を長期に安定させるためには、筋肉や腱などの膝関節の軟部組織のバランスが重要です。より理想的な組織のバランスを獲得するひとつの手助けになろうかと思います。
Q. わかりました。ところで手術後の入院期間はどれくらいですか?
A. これは地域性が要因になると思います。この地域は高齢者も多いので、比較的ゆっくり入院してもらってじっくりリハビリしてもらっています。股関節、膝関節いずれも約4週間です。2週間程度で退院していただくこともできるのですが、自信を持って帰っていただけるまでリハビリをしてもらいます。また、遠方からの方が多く、交通の便もあまりよくないので、頻回に通院しながらリハビリというわけにもなかなかいきません。
Q. 定期検診だけは頑張って来ていただいてということですね。
A. そうです。はじめのうちは3ヵ月、6ヵ月という間隔で来ていただきます。その後は、少なくとも半年に1度か、1年に1度は「何もなくても来てください」とお願いしています。私の患者さんは、みなさん余程の理由がない限り来られます。そうすれば、もし何かあっても部品の交換だけで済む、その時期を逸するとおおがかりな再置換手術になってしまうことを患者さんに理解していただいているのです。
Q. 退院後、気をつけられたほうが良いことはありますか?
A. 重労働をするための手術ではありませんから、それが向いているかといえば向いていませんね。ですが、やらざるを得ない方でもきちんと検診にきていただければ可能かと思います。激しいスポーツを避けていただければ、旅行などレジャーも大丈夫です。看護師として働いている方や、介護士をされている方もたくさんおられます。それでも、太ると関節に負担がかかりますから、体重のコントロールはしっかりしていただきたいですね。でも、実際は太って検診に来られる方が多くて...、どうしてでしょうか。動けるようになって元気になるから食事も美味しいのかな(笑)。
 Q. 体重コントロールは健康のためにも大切ですよね。最後に、先生が患者さんを治療される上で大切にされていることがありましたら教えてください。
Q. 体重コントロールは健康のためにも大切ですよね。最後に、先生が患者さんを治療される上で大切にされていることがありましたら教えてください。
A. 高齢社会において大切なのは健康寿命(健康上の問題で日常生活が制限されることなく生活できる期間)です。野生動物などは動けなくなると死んでしまいます。人間もやはり痛みなく歩ける、動けるということが、体と心の健康につながります。そういうことのための治療であり手術なんですね。ですから、「まだまだ自分の力で歩くんだ」という前向きな気持ちで遠慮なく受診してください。それを私たちがしっかりと支えます。
Q. 最後に患者さんへのメッセージをお願いいたします。
取材日:2014.1.28
*本文、および動画で述べられている内容は医師個人の見解であり、特定の製品等の推奨、効能効果や安全性等の保証をするものではありません。また、内容が必ずしも全ての方にあてはまるわけではありませんので詳しくは主治医にご相談ください。




先生からのメッセージ
高齢社会において重要なことは、自分で歩くことができる「健康寿命」です。
変形性股関節症、変形性膝関節症の治療や手術は、健康寿命の獲得につながります。